Última actualización:
September 01, 2022
Años publicados: 2022
NORD agradece a Anoush Calikyan, MD Candidate, Frank H. Netter MD School of Medicine, Quinnipiac University, Megan Leubner, MD Candidate, Frank H. Netter MD School of Medicine, Quinnipiac University y Tommaso Greco, MD, Fondazione Policlinico Universitario Agostino Gemelli IRCCS , Università Cattolica del Sacro Cuore por la elaboración en ingles sobre la enfermedad de Mueller-Weisse. El informe en inglés fue traducido al español y modificado por Gioconda Alyea, médica genetista brasileira el 27 de abril del 2023.
La enfermedad de Mueller-Weiss (MWD, por sus siglas en inglés) es una afección rara del pie caracterizada por la deformidad del hueso escafoides (también conocido como hueso navicular) y por artritis degenerativa (desgaste) de aparición temprana de las articulaciones vecinas a los huesos del pie. Por lo general, se presenta como un dolor persistente en la parte interna del pie sin que haya habido un trauma antes. Con el pasar de los días el dolor se vuelve intenso y debilitante y empeora con la actividad con carga de peso. Es más común en las mujeres entre 40 y 60 años, pero puede afectar a los varones también y se han visto casos en personas jóvenes de hasta 18 años. La MWD puede estar presente en un solo pie o en ambos, y no es raro que un lado sea más doloroso que el otro.
Se desconoce la causa exacta de la MWD, pero se cree que se debe a la muerte espontánea de células óseas (osteonecrosis) del hueso del pie llamado escafoides. El hueso escafoides (o navicular) se localiza en el tarso del pie y, en esta enfermedad, tiene una forma arqueada y se describe comúnmente como «en forma de coma» o “en forma de barco” en la radiografía, pudiendo fragmentarse en etapas siguientes de la enfermedad. Actualmente no existe un tratamiento específico para la MWD, en algunos reportes de casos de pacientes se han hecho tratamientos conservadores y quirúrgicos.
Introducción
La enfermedad de Mueller-Weiss fue descrita originalmente por Schmidt en 1925. W. Mueller, en 1927, fue el primero en sugerir que esta afección era causada por la compresión del tarso o por una anomalía presente al nacer (congénita). En 1929, el radiólogo K. Weiss fue el primero en proponer que la enfermedad se debía a la disminución del flujo sanguíneo (proceso isquémico) basándose en los hallazgos radiográficos. Por lo tanto, la condición fue nombrada por Mueller y Weiss por ser los primeros en describir la causa de la enfermedad. La enfermedad de Mueller-Weiss a menudo se diagnostica erróneamente y, por lo tanto, no se trata de forma adecuada. El reconocimiento y el tratamiento tempranos de esta enfermedad pueden prevenir cambios degenerativos extensos.
Las personas afectadas con esta enfermedad suelen presentar dolor crónico, sin historia de que haya un trauma, localizado en la parte media y trasera del pie y que empeora con la actividad de soporte de peso. El dolor puede ser constante o intermitente, pero generalmente empeora con el tiempo.
Otras señales y síntomas incluyen:
Conforme la enfermedad avanza, es común que las personas afectadas tengan una prueba de elevación del talón positiva (el paciente se para sobre un pie e intente elevarse sobre el talón) en el examen físico, lo que indica una disfunción del llamado tendón tibial posterior. También puede haber artritis y dolor en la parte de adelante (anterior) de la rodilla.
Se desconoce la causa exacta de la MWD. Se piensa que la MWD es causada por una disminución del suministro de sangre al hueso escafoides del pie. La disminución del suministro de sangre tiene muchas causas que incluyen deficiencia nutricional, tabaquismo, alcohol, uso de corticosteroides, trastornos reumatológicos, trastornos hematológicos y trastornos metabólicos.
Otros piensan que esta enfermedad es causada por muchos factores (causa multifactorial) que incluye presión crónica sobre el hueso navicular, osificación subóptima del hueso navicular durante el desarrollo, causas presentes al nacer (congénitas), displasia y osteonecrosis primaria o secundaria del hueso navicular. Algunos expertos médicos creen que la osteonecrosis del hueso comienza debido a fracturas por estrés del escafoides no diagnosticadas, lo que eventualmente conduce a MWD. MWD no parece darse en familias y no hay evidencia de una causa genética.
Actualmente se desconoce la incidencia y prevalencia de MWD. Se ha visto que afecta como 6 veces más a las mujeres adultas que a los hombres adultos, generalmente con edades de 40 a 60 años, pero se ha informado en un paciente de tan sólo 18 años. Las personas más jóvenes tienden a tener deformidades que afectan solamente un pie (unilaterales), mientras que las personas mayores tienden a tener deformidades en ambos pies.
El diagnóstico de MWD se hace con base en las señales y los síntomas, las imágenes de rayos X y el estudio del hueso.
Las señales y los síntomas son inespecíficos, o sea, pueden estar presentes en muchas condiciones diferentes y por eso deben distinguirse de los que una persona puede tener debido a un traumatismo, enfermedad ósea metabólica, tumor óseo neoplásico, osteonecrosis secundaria y una fractura por estrés no diagnosticada previamente. La aparición de MWD en el examen físico puede confundirse con una deformidad adquirida del pie plano. La sospecha de MWD se puede confirmar con hallazgos radiográficos que muestran acuñamiento y compresión del hueso navicular, un hueso navicular en forma de coma y estrechamiento del espacio articular.
En todos los casos de MWD las personas tienen el varo del retropié, aunque su apariencia puede ser sutil o enmascarada debido a las otras deformidades del pie que también presentes en MWD. Un diagnóstico erróneo común de MWD es la deformidad adquirida del pie plano llamada valgus pes planus, que un término médico que se refiere a un pie anormal debido a que tiene un arco aplanado, un tobillo que parece curvado hacia adentro, y un talón que parece curvado hacia afuera desde la parte inferior del tobillo. La posición en varo del retropié en MWD, combinada con el hueso navicular en forma de coma, son los signos distintivos de esta afección.
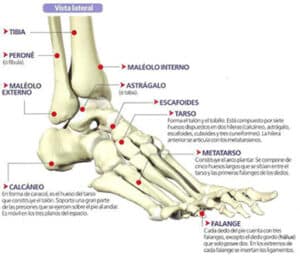
MWD se puede diagnosticar con radiografías de ambos pies con soporte de peso en múltiples vistas. La evidencia radiológica de MWD puede incluir: un hueso navicular fragmentado o en “forma de coma”, subluxación dorsolateral del astrágalo (el hueso encargado de transmitir todo el peso del cuerpo al pie), que resulta en varo del retropié, colapso del arco medial y signos de artritis degenerativa en las articulaciones vecinas. La MWD puede clasificarse por etapas (clasificación de Maceira) con base en la gravedad de los cambios de la forma de pie en los exámenes radiológicos, observados en la vista lateral con carga de peso, desde cambios mínimos (etapa 1) hasta enfermedad avanzada caracterizada por la extrusión del escafoides y la articulación directa de los huesos cuneiforme y astrágalo (etapa 5).
Se deben realizar exámenes de laboratorio de sangre para descartar otros diagnósticos asociados que puedan estar también presentes como enfermedad reumatológica, neoplasia y trastornos del metabolismo.
Otros exámenes de imagen más especializados como una gammagrafía ósea, una tomografía computarizada o una resonancia magnética pueden demostrar evidencia de MWD antes de cualquier cambio que pueda ser visible en el examen físico o en la radiografía simple. Es probable que la resonancia magnética muestre signos de osteonecrosis, derrame en las articulaciones adyacentes e inflamación (edema) de la parte interna de los huesos (médula ósea) que son hallazgos consistentes con inflamación y muerte ósea.
No hay evidencia de correlación entre el dolor que siente la persona afectada y el estadio en que esta la enfermedad. Por lo tanto, la incomodidad del paciente, más que la gravedad de la deformidad es la base para buscar tratamiento quirúrgico.
Las tomografías computarizadas con soporte de peso se consideran el mejor examen para planear la reconstrucción quirúrgica porque permiten obtener imágenes en 3 dimensiones de una deformidad compleja y dinámica mientras se encuentra en una posición funcional de soporte de carga.
Durante la cirugía, los fragmentos de hueso extirpados pueden enviarse para ser examinados (para la patología). La evidencia de osteonecrosis es consistente con MWD, pero la ausencia de tales cambios también es común.
No existe un tratamiento estándar para la MWD, pues lo que se conoce sobre esta condición se basa en reportes de caso o series pequeñas. Se han descrito opciones tanto conservadoras como quirúrgicas.
Las medidas conservadoras incluyen la reducción de las actividades que requieren carga de peso, usar medicamentos antiinflamatorios no esteroideos (como el ibuprofeno), descanso, elevación y hielo. Las ortesis personalizadas, dispositivos hechos especialmente y diseñados para brindar apoyo y comodidad a los pies, que sostienen a la misma vez el arco medial y corrigen el varo del retropié pueden aliviar el dolor en algunos casos y también corrigen la alineación de las rodillas y las caderas. Las inyecciones con un anestésico local llamado lidocaína y con esteroides pueden dar un alivio moderado del dolor durante semanas o meses.
La identificación de MWD en sus primeras etapas es útil porque la progresión de la enfermedad puede retrasarse mediante medidas conservadoras y quirúrgicas que tienen como objetivo reducir el dolor, conservar la integridad de las articulaciones y preservar el movimiento ideal de las extremidades inferiores. Corregir la alineación y el movimiento del pie es fundamental para evitar el desgaste indebido de las articulaciones más cercanas (proximales), como las rodillas y las caderas.
El tratamiento definitivo para detener la progresión de la MWD es la cirugía, que se puede considerar cuando no hay mejora con las medidas conservadoras depues de 6 meses de tratamiento. Dado que no existe una correlación entre el dolor y el estadio de la enfermedad, y no existe una cirugía estándar, la decisión de operar se basa principalmente en el dolor y la interrupción de las actividades diarias según lo informado por el paciente.
En los casos reportados, se han utilizado numerosos procedimientos quirúrgicos. Casi en todos los casos se han hecho desbridamiento de fragmentos óseos sueltos, fijación interna del hueso navicular y varios tipos de fusiones articulares (talonavicular, talonavicular-cuneiforme, triple y asociación de triple con fusión naviculo-cuneiforme). El procedimiento quirúrgico exacto realizado depende de los hallazgos radiográficos de cada paciente.
La fusión articular o artrodesis consiste en unir una o más articulaciones dañadas. La finalidad de la artrodesis es aliviar el dolor y mejorar la posición del pie o del tobillo.
Las fusiones de las articulaciones en la parte de adentro y en la parte de atrás del pie tienen muchas desventajas, pues pueden llevar a la pérdida de movimiento que afecta la alineación y la función articular cercana. Sin embargo, las fusiones pueden ser necesarias para lograr el alivio del dolor y la estabilidad si la MWD se encuentra en una etapa avanzada. Si MWD es diagnosticado antes de una destrucción articular severa, la cirugía para preservar la articulación puede ser una opción. Ha habido numerosos informes de casos de restauración del varo del retropié a través de osteotomías de calcáneo que aliviaron el dolor y la preservación de la función de la articulación talonavicular. La osteotomía del calcáneo es un procedimiento en que el cirujano ajusta la alineación del hueso del talón para que sea más estable mientras la persona camina.
Los cirujanos ortopédicos especialistas en pie y tobillo, los radiólogos, los especialistas en medicina física y rehabilitación y los fisioterapeutas pueden trabajar juntos para el diagnóstico y manejo adecuados de la MWD.
El sitio en la red de Clinical Trials, desarrollado por los Institutos Nacionales de la Salud, proporciona información sobre las investigaciones clínicas.
Usted puede ver las investigaciones sobre el síndrome de Mueller-Weiss en el siguiente enlace: https://clinicaltrials.gov/ Use el término “Mueller-Weiss syndrome” para ver los estudios disponibles. Recomendamos que comparta esta información con los médicos para que analicen los estudios y determinen la indicación de la participación en algún estudio. (en inglés)
Para obtener información sobre los ensayos clínicos en Europa, póngase en contacto con: https://www.clinicaltrialsregister.eu/
Ahmed AA, Kandil MI, Tabl EA, Elgazzar AS. Müller-Weiss disease: a topical review. Foot Ankle Int. 2019;40(12):1447-1457. doi:10.1177/1071100719877000
Kitaura Y, Nishimura A, Nakazora S, et al. Spontaneous osteonecrosis of the tarsal navicular: a report of two cases. Case Rep Orthop. 2019;2019:5952435. Published 2019 Jan 30. doi:10.1155/2019/5952435
Monteagudo M, Maceira E. Management of Müller-Weiss disease. Foot Ankle Clin. 2019;24(1):89-105. doi:10.1016/j.fcl.2018.09.006
Chiavegatti R, Canales P, Saldias E, Isidro A. Earliest probable case of Mueller-Weiss disease from ancient egypt. J Foot Ankle Surg. 2018;57(5):1034-1036. doi:10.1053/j.jfas.2018.03.004
Harnroongroj T, Chuckpaiwong B. Müller-Weiss disease: three- to eight-year follow-up outcomes of isolated talonavicular arthrodesis. J Foot Ankle Surg. 2018;57(5):1014-1019. doi:10.1053/j.jfas.2018.01.008
Perisano C, Greco T, Vitiello R, et al. Mueller-Weiss disease: review of the literature. J Biol Regul Homeost Agents. 2018;32(6 Suppl. 1):157-162.
Zhang H, Li J, Qiao Y, et al. Open triple fusion versus TNC arthrodesis in the treatment of Mueller-Weiss disease. J Orthop Surg Res. 2017;12(1):13. Published 2017 Jan 19. doi:10.1186/s13018-017-0513-3
Samim M, Moukaddam HA, Smitaman E. Imaging of Mueller-Weiss syndrome: a review of clinical presentations and imaging spectrum. AJR Am J Roentgenol. 2016;207(2):W8-W18. doi:10.2214/AJR.15.15843
Welck MJ, Kaplan J, Myerson MS. Müller-Weiss syndrome: radiological features and the role of weightbearing computed tomography scan. Foot Ankle Spec. 2016;9(3):245-251. doi:10.1177/1938640016630055
Bartolotta RJ, McCullion JC, Belfi LM, Hentel KD. Mueller-Weiss syndrome: imaging and implications. Clin Imaging. 2014;38(6):895-898. doi:10.1016/j.clinimag.2014.06.012
Fornaciari P, Gilgen A, Zwicky L, Horn Lang T, Hintermann B. Isolated talonavicular fusion with tension band for Müller-Weiss syndrome. Foot Ankle Int. 2014;35(12):1316-1322. doi:10.1177/1071100714548197
Levinson H, Miller KJ, Adams SB Jr, Parekh SG. Treatment of spontaneous osteonecrosis of the tarsal navicular with a free medial femoral condyle vascularized bone graft: a new approach to managing a difficult problem. Foot Ankle Spec. 2014;7(4):332-337. doi:10.1177/1938640013514270
Lu C-K, Fu Y-C, Cheng Y-M and Huang P-J. Isolated talonavicular arthrodesis for Müller-Weiss disease. The Kaohsiung Journal of Medical Sciences. 2014;30:471-476. https://doi-org.libraryproxy.quinnipiac.edu/10.1016/j.kjms.2014.05.001
Nguyen AS, Tagoylo GH, Mote GA. Diagnostic imaging of the Mueller-Weiss syndrome: findings of a rare condition of the foot. J Am Podiatr Med Assoc. 2014;104(1):110-114. doi:10.7547/0003-0538-104.1.110
Cao HH, Tang KL, Xu JZ. Peri-navicular arthrodesis for the stage III Müller-Weiss disease. Foot Ankle Int. 2012;33(6):475-478. doi:10.3113/FAI.2012.0475
Doyle T, Napier RJ, Wong-Chung J. Recognition and management of Müller-Weiss disease. Foot Ankle Int. 2012;33(4):275-281. doi:10.3113/FAI.2012.0275
Yu G, Zhao Y, Zhou J, Zhang M. Fusion of talonavicular and naviculocuneiform joints for the treatment of Müller-Weiss disease. J Foot Ankle Surg. 2012;51(4):415-419. doi:10.1053/j.jfas.2012.04.004
Janositz G, Sisák K, Tóth K. Percutaneous decompression for the treatment of Mueller-Weiss syndrome. Knee Surg Sports Traumatol Arthrosc. 2011;19(4):688-690. doi:10.1007/s00167-010-1305-z
Tan A, Smulders YC, Zöphel OT. Use of remodeled femoral head allograft for tarsal reconstruction in the treatment of Müller-Weiss disease. J Foot Ankle Surg. 2011;50(6):721-726. doi:10.1053/j.jfas.2011.04.043
Tosun B, Al F, Tosun A. Spontaneous osteonecrosis of the tarsal navicular in an adult: Mueller-Weiss syndrome. J Foot Ankle Surg. 2011;50(2):221-224. doi:10.1053/j.jfas.2010.10.019
Lui TH. New technique of arthroscopic triple arthrodesis. Arthroscopy. 2006;22(4):464.e1-464.e4645. doi:10.1016/j.arthro.2005.06.032
Reade B, Atlas G, Distazio J, Kruljac S. Mueller-Weiss syndrome: an uncommon cause of midfoot pain. J Foot Ankle Surg. 1998;37(6):535-539. doi:10.1016/s1067-2516(98)80032-x
Palamarchuk HJ, Aronson SM. Osteochondrosis of the tarsal navicular in a female high school distance runner. J Am Podiatr Med Assoc. 1995;85(4):226-229. doi:10.7547/87507315-85-4-226
Mueller-Weiss syndrome. Orphanet. https://www.orpha.net/consor/cgi-bin/Disease_Search.php?lng=EN&data_id=28560&Disease_Disease_Search_diseaseGroup=Mueller&Disease_Disease_Search_diseaseType=Pat&Disease(s)/group%20of%20diseases=Mueller-Weiss-syndrome&title=Mueller-Weiss%20syndrome&search=Disease_Search_Simple Accessed Sept 1, 2022.
Usted puede aprender más sobre el síndrome de Mueller-Weiss en los siguientes sitios en la red:
Visite también nuestra página de NORD en inglés: Mueller-Weisse Disease
Cuando se tiene una enfermedad rara o poco frecuente es muy importante encontrar a un médico que tenga experiencia en el diagnóstico y en el manejo. De forma general, se recomienda que las personas con enfermedades raras busquen ser atendidas en centros médicos universitarios o terciarios ya que es más probable que los médicos que trabajan en estos centros hayan visto casos similares o tengan interés en la investigación, además de que cuentan con equipos de múltiples especialistas que trabajan en conjunto.
NORD tiene una lista de centros de excelencia en enfermedades raras que incluye muchos de los mejores centros médicos y académicos de los Estados Unidos. Recomendamos que los pacientes compartan esta información con sus médicos para que sean referidos al centro más adecuado y conveniente. Esta lista está en expansión.
Para aprender más sobre NORD visite el siguiente enlace: NORD en Español.
Nota: El sitio web de la Organización Nacional de Enfermedades Raras (NORD), sus bases de datos y su contenido tienen derechos de autor de NORD. Ninguna parte del sitio web de NORD, las bases de datos o los contenidos pueden copiarse de ninguna manera, incluidos, entre otros, los siguientes: descarga electrónica, almacenamiento en un sistema de recuperación o redistribución con fines comerciales sin el permiso expreso por escrito de NORD. Sin embargo, por la presente se otorga permiso para imprimir una copia impresa de la información sobre una enfermedad individual para su uso personal, siempre que dicho contenido no se modifique de ninguna manera y el crédito por la fuente (NORD) y el aviso de derechos de autor de NORD estén incluidos en la copia impresa. Cualquier otra reproducción electrónica u otras versiones impresas está estrictamente prohibida.

NORD y la Fundación MedicAlert se han asociado en un nuevo programa para brindar protección a pacientes con enfermedades raras en situaciones de emergencia.
Aprende más https://rarediseases.org/patient-assistance-programs/medicalert-assistance-program/Asegurarse de que los pacientes y los cuidadores estén equipados con las herramientas que necesitan para vivir su mejor vida mientras manejan su condición rara es una parte vital de la misión de NORD.
Aprende más https://rarediseases.org/patient-assistance-programs/rare-disease-educational-support/Este programa de asistencia, primero en su tipo, está diseñado para los cuidadores de un niño o adulto diagnosticado con un trastorno raro.
Aprende más https://rarediseases.org/patient-assistance-programs/caregiver-respite/